
Sisältö
Epilepsian diagnosoimiseksi lääkärisi on varmistettava, että sinulla on ollut kaksi tai useampia provosoimattomia kohtauksia, ja sitten selvitettävä, minkä tyyppisiä kohtauksia he olivat. Tähän voi sisältyä neurologinen tutkimus ja erilaisia testejä, joista yleisimpiä ovat elektroencefalogrammi (EEG). Muita testejä voivat olla verikokeet, tietokonetomografia (CT), magneettikuvaus (MRI) ja positroniemissiotomografia (PET). On tärkeää, että lääkäri diagnosoi tarkasti minkä tyyppisiä kohtauksia sinulla on ja mistä ne alkavat tehokkaimman hoidon löytämiseksi.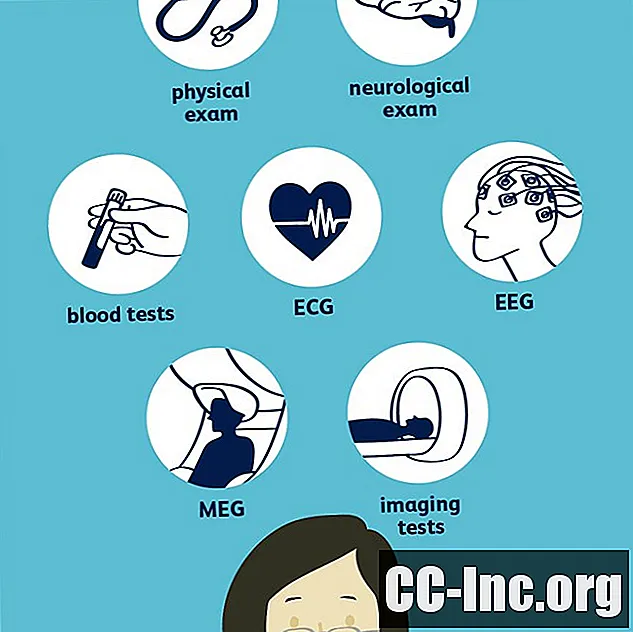
Fyysinen tentti / sairaushistoria
Lääkäri aloittaa tarkistamalla sairaus- ja sukuhistoriasi selvittääkseen, esiintyykö kouristuksia perheessäsi ja kysymällä kokeneista oireista.
Epilepsian diagnosointi voi olla hankalaa, koska lääkäri todennäköisesti ei todista sinulle kohtauksia. Se auttaa, jos pidät yksityiskohtaisen historian, mukaan lukien:
- Mitä teit ennen kohtauksen alkamista
- Miltä sinusta tuntui ennen, sen aikana (jos muistat jotain) ja sen jälkeen
- Kuinka kauan takavarikko kesti
- Kaikki mikä on saattanut laukaista sen
- Aistien, tunteiden, makujen, äänien tai visuaalisten ilmiöiden yksityiskohdat
Hanki yksityiskohtaiset kuvaukset kaikilta, jotka ovat todistaneet kohtauksiasi. Silminnäkijöiden kertomukset ovat korvaamattomia epilepsian diagnosoinnissa.
Sinulla on todennäköisesti myös fyysinen tentti, jotta lääkäri voi tarkistaa, onko kouristuksia aiheuttava taustalla oleva sairaus. Jos sinulla on jo krooninen sairaus, muista ilmoittaa asiasta lääkärillesi, koska se saattaa vaikuttaa.
Vaikka taustalla oleva sairautesi ei olisikaan syy, se voi silti häiritä mitä tahansa lääkettä, jonka lääkäri määrää, aiheuttaen heikkoa imeytymistä tai negatiivisia vuorovaikutuksia.
Voit käyttää alla olevaa lääkärikeskusteluopasta aloittaaksesi keskustelun lääkärisi kanssa oireistasi ja siitä, miten kohtauksesi ilmenevät.
Epilepsialääkärin keskusteluopas
Hanki tulostettava oppaamme seuraavaa lääkärisi tapaamista varten, jotta voit kysyä oikeita kysymyksiä.

Labs ja testit
Lääkäri voi tilata useita laboratorioita ja testejä diagnoosin helpottamiseksi.
Neurologiset testit
Voit selvittää, miten kohtauksesi voivat vaikuttaa sinuun, lääkäri voi suorittaa joitain neurologisia testejä arvioidaksesi käyttäytymistasi sekä älyllisiä ja motorisia kykyjäsi. Tämä voi myös auttaa määrittämään, minkä tyyppinen epilepsia sinulla on.
Neurologiseen tutkimukseen voi sisältyä refleksien, tasapainon, lihasvoiman, koordinaation ja tuntemiskyvyn testaaminen.Jos sinulle diagnosoidaan epilepsia, lääkäri suorittaa todennäköisesti lyhyen neurologisen kokeen joka kerta, kun sinulla on tarkastus nähdäksesi miten lääkkeesi vaikuttaa sinuun.
Verikokeet
Sinulla on todennäköisesti joitain verikokeita, mukaan lukien kattava aineenvaihduntapaneeli, varmistaaksesi, että munuaiset, kilpirauhanen ja muut elimet toimivat oikein ja etteivät ne ole kouristusten syy.
Sinulla voi olla myös täydellinen verenkuva (CBC) infektioiden tarkistamiseksi. Verikoe voi myös tarkastella DNA: ta geneettisten olosuhteiden varalta, jotka saattavat selittää kohtauksesi.
EKG (EKG)
Koska epilepsia voidaan diagnosoida väärin, kun sinulla todellakin on pyörtyminen (ks. Alla oleva erotusdiagnoosit), lääkäri saattaa haluta tehdä EKG: n sydämesi tarkistamiseksi. EKG voi sulkea pois sydämen rytmihäiriöt (epänormaali syke), joka on saattanut aiheuttaa pyörtymisen.
EKG on nopea ja kivuton testi, joka mittaa ja tallentaa sydämesi sähköisen toiminnan useita minuutteja rintaan kiinnitettyjen elektrodien avulla. Lääkäri voi sitten kertoa, lyökö sydämesi säännöllisesti ja onko sitä liikaa.
Sähköencefalogrammi (EEG)
Elektroenkefalogrammi (EEG) on yleisin diagnoosityökalu, jota lääkärit käyttävät epilepsiaan, koska se poimii epänormaalit aivoaallot, mutta epänormaali EEG vain tukee kohtausten diagnoosia; se ei voi sulkea niitä pois, koska joillakin ihmisillä kohtausten välillä on normaalia aivoaaltoja.
Toisilla on epänormaali aivotoiminta, vaikka heillä ei ole kohtauksia. Epänormaalit aivoaallot voivat näkyä myös silloin, kun sinulla on ollut aivohalvaus, päävamma tai kun sinulla on kasvain.
Voi olla hyödyllistä saada EEG 24 tunnin kuluessa ensimmäisestä kohtauksestasi, jos se on mahdollista.
Lääkäri saattaa olla, että olet tullut EEG-hoitoosi hyvin aikaisin aamulla, kun olet vielä unelias, tai oletko pysynyt myöhään yöllä edellisen tapauksen lisäämiseksi.
Tätä menettelyä varten elektrodit kiinnitetään päänahkaasi pestävällä liimalla. Elektrodeissa on johdot, jotka yhdistävät ne EEG-koneeseen, joka tallentaa aivojesi sähköisen toiminnan, yleensä hereillä. Elektrodit ovat yksinkertaisesti havaitsemista varten eivätkä johda sähköä, joten se on täysin kivuton toimenpide. EEG voi kestää 20 minuutista kahteen tuntiin lääkärisi määräyksestä riippuen.
Aivoaallot tallennetaan mutkikkaina viivoina, joita kutsutaan jälkeiksi, ja jokainen jälki edustaa eri aluetta aivoissa. Neurologisi etsii malleja, joita kutsutaan epileptiformiksi, jotka osoittavat taipumusta epilepsiaan.Ne voivat ilmetä piikkeinä, terävinä aaltoina tai piikkien ja aaltojen päästöinä.
Jos epänormaali toiminta näkyy EEG: ssäsi, jälki voi osoittaa, mistä aivoissa kohtaus on alkanut. Esimerkiksi, jos sinulla on yleistyneitä kohtauksia, mikä tarkoittaa, että niihin liittyy aivojen molemmat puolet, todennäköisesti aivoissa leviää piikki- ja aaltopurkauksia. Jos sinulla on polttokohtauksia, mikä tarkoittaa, että niihin liittyy vain yksi aivojesi alue, kyseisessä paikassa on piikkejä tai teräviä aaltoja.
Lääkäri saattaa haluta sinun olevan tiheä EEG eikä klassinen EEG. Tämä tarkoittaa vain sitä, että elektrodit sijoitetaan lähemmäs toisiaan, mikä voi auttaa tunnistamaan kohtauksesi tarkemmin missä aivoissa.
Magnetoenkefalografia (MEG)
Aivojesi hermosolut luovat sähkövirtoja, jotka puolestaan luovat pieniä magneettikenttiä, jotka voidaan mitata magnetoenkefalografialla (MEG) .MEG tehdään usein samanaikaisesti EEG: n kanssa tai käytetään magneettikuvantamisen (MRI) kanssa. ja voi olla erityisen hyödyllistä paikantaa aivojesi alue, josta kohtauksesi ovat peräisin.
Samoin kuin EEG, MEG on ei-invasiivinen ja kivuton, ja se käyttää metallikäämiä ja antureita aivotoimintasi mittaamiseen. Kohtausten sijainnin havaitseminen voi olla tarkempaa kuin EEG, koska kallo ja aivoja ympäröivä kudos eivät häiritse lukemia, kun taas ne vaikuttavat EEG: n lukemiin. Nämä kaksi testiä täydentävät kuitenkin toisiaan, koska kukin voi poimia poikkeavuuksia, joita toinen ei.
Kuvantaminen
Lääkäri saattaa haluta tehdä yhden tai useamman aivojesi kuvantamistestin tarkistaaksesi poikkeavuuksia ja tarkistaaksesi kohtaukset aivoissa.
Magneettikuvaus (MRI)
Magneettikuvaus (MRI) antaa magneettikentän ja radioaaltojen avulla yksityiskohtaisen kuvan aivoistasi, ja sitä pidetään parhaana epilepsian kuvantamismenetelmänä, koska se on erityisen herkkä erilaisten kohtausten syiden havaitsemiselle. Se voi sulkea pois aivojen rakenteelliset poikkeavuudet ja vauriot, jotka saattavat aiheuttaa kohtauksia, sekä alueet, jotka ovat kehittyneet epänormaalisti, ja muutokset aivojesi valkoisessa aineessa.
Tietokonetomografia (CT)
Tietokonetomografia (CT) käyttää röntgensäteitä, ja sitä voidaan käyttää aivojen ilmeisten ongelmien, kuten verenvuodon, kystien, suurten kasvainten tai ilmeisten rakenteellisten poikkeavuuksien löytämiseen. sulje pois kaikki olosuhteet, jotka tarvitsevat välitöntä hoitoa, mutta magneettikuvaa pidetään herkemmin ja sitä käytetään yleensä muissa kuin hätätilanteissa.
Positronipäästötomografia (PET)
Kun sinulla on PET-skannaus, suoneen ruiskutetaan pieni annos radioaktiivista ainetta, jotta voidaan tallentaa kuinka aivosi käyttävät sokeria. Tämä skannaus tehdään yleensä kohtausten välillä tunnistamaan aivojen alueet, jotka eivät metaboloidu sokeria hyvin, mikä on kohtauksen alkuperän indikaattori. Tämä testi on erityisen hyödyllinen, kun sinulla on polttokohtauksia.
Yhden fotonin päästöjen tietokonetomografia (SPECT)
Yhden fotonin emissioinen tietokonetomografia (SPECT) -testi on erikoistesti, jota käytetään yleensä vain, jos muut testit eivät ole löytäneet kohtausten alkamispaikkaa. Kun sinulla on kohtaus, lisää verta virtaa alueellesi. aivot, joista se on peräisin.
SPECT-testi on sama kuin CT-skannaus, paitsi että PET-skannauksen tapaan sinulle injektoidaan pieni annos radioaktiivista ainetta juuri ennen skannauksen tekemistä. Radioaktiivinen materiaali näyttää verenkierron aktiivisuuden aivoissa, mikä auttaa kohtausten alkuperän selvittämisessä.
Differentiaalidiagnoosit
Useat muut olosuhteet voivat näyttää kohtaushäiriöiltä, ja lääkärisi saattaa joutua sulkemaan ne pois ennen epilepsian diagnosointia.
Pyörtyminen
Pyörtyminen tapahtuu, kun menetät tajunnan aivojen verenkierron puutteen vuoksi, mikä voi aiheuttaa lihastesi nykimisen tai jäykistymisen, samanlainen kuin kohtaus. Kehosi reagoi liikaa ja verenpaine ja syke romahtavat aiheuttaen sinun pyörtyä. Kun olet makuulla, painovoima antaa veren palata sydämeesi ja palaat tajuihinsa nopeasti.
Se voidaan diagnosoida väärin epilepsiaksi, varsinkin jos kukaan ei ole nähnyt tapahtumaa.
Yleisin pyörtymisen syy on vasovagaalinen pyörtyminen. Tätä kutsutaan myös yksinkertaiseksi pyörtymiselle tai refleksi-pyörtymiselle, tämä tila johtuu neurologisesta refleksistä, joka usein laukaisee tekijöistä, kuten kipu, pelko, häiritsevä tilanne, stressi tai veren näky.
Jos lääkäri epäilee, että vasovagaalinen pyörtyminen on syy siihen, mikä näytti olevan kohtaus, sinulla voi olla kallistuspöytätesti sen diagnosoimiseksi. Kallistuspöytätestissä makaat pöydälle, joka kallistuu hitaasti ylöspäin seisovaan asentoon samalla kun verenpainettasi ja sykettäsi tarkkaillaan, miten ne reagoivat painovoimaan. Tämä voi aiheuttaa sinulle pyörtymistä.
Joillakin vasovagaalisen pyörtymisen ihmisillä on varoitusmerkkejä siitä, että he ovat pyörtymässä, kuten hikoilu, pahoinvointi, näön hämärtyminen tai heikkous, mutta jotkut ihmiset eivät.
Pitkä QT-oireyhtymä voi myös aiheuttaa pyörtymistä. Tämä on perinnöllinen sydämen sähköjärjestelmän häiriö, joka säätelee sydämenlyöntiä. Ihmisillä, joilla on pitkä QT-oireyhtymä, voi kehittyä äkillisiä, odottamattomia jaksoja kammiotakykardian erikoisuudesta, mahdollisesti vaarallisesta nopeasta sydämen rytmistä, joka johtaa yleisesti äkilliseen pyörtymiseen ja voi johtaa jopa äkilliseen sydämenpysähdykseen. Pitkä QT-oireyhtymä, kun se on diagnosoitu, voidaan hoitaa tehokkaasti.
On muitakin aikoja, jolloin pyörtymisliipaisinta ei tunneta, mutta jaksot tapahtuvat yleensä, kun seisot.
Yksi ero kohtauksen ja pyörtymisen välillä on se, että kun heräät synkopeuden jälkeen, olet heti varovainen. Kohtauksen yhteydessä olet usein uninen ja hämmentynyt muutaman minuutin tai kauemmin. On hyvin harvinaista, että sinulla on sekä pyörtyminen että kohtaus samanaikaisesti.
Ohimenevä iskeeminen hyökkäys
Ohimenevää iskeemistä kohtausta (TIA) kutsutaan usein mini-aivohalvaukseksi, ja se on paljon todennäköisempi vanhemmilla aikuisilla. TIA: n aikana verenkierto aivoihisi on tilapäisesti estetty ja oireesi voivat olla samanlaisia kuin aivohalvauksen. Toisin kuin aivohalvaus, se kuitenkin yleensä häviää muutamassa minuutissa ilman pysyviä vaurioita. TIA voi olla varoitusmerkki siitä, että sinulla on aivohalvaus tulevaisuudessa ja tarvitsee aina lääkärin hoitoa.
TIA voidaan erehtyä kohtaukseksi. Toisinaan ihmisillä on vapisevat raajat TIA: n aikana, vaikka tämä ei ole yleistä. Sekä TIA: t että kohtaustyyppi, joka tunnetaan afaasisina kohtauksina, voi aiheuttaa afasiaa (kyvyttömyys puhua tai ymmärtää muita). Yksi ero on, että TIA: lla tämä tapahtuu yhtäkkiä eikä pahenee, kun taas afaasisessa kohtauksessa se tyypillisesti etenee.
Sekä TIA että kohtaukset voivat myös aiheuttaa äkillisen kaatumisen maahan, jota kutsutaan pudotushyökkäykseksi. Jos olet vanhempi aikuinen etkä ole koskaan saanut kohtauksia aiemmin, lääkäri todennäköisesti testaa sinut sulkemaan pois tai vahvistamaan TIA.
Migreeni
Sekä migreeni että epilepsia sisältävät aivojen toimintahäiriöitä ja niillä on joitain oireita, kuten päänsärky, pahoinvointi, oksentelu, visuaalinen aura, kihelmöinti ja tunnottomuus. Henkilökohtainen tai sukututkimus migreenistä voi olla iso vihje, joka auttaa lääkäriäsi erottamaan nämä kaksi ongelmaa.
Vaikka päänsärky on migreenin tavaramerkki, 45 prosenttia epilepsiaa sairastavista saa ne myös kohtauksen jälkeen, ja kipu voi tuntua samanlaiselta kuin migreeni. Lisäksi jopa kolmasosa migreenistä kärsivistä ihmisistä ei tunne päänsärky ainakin osan migreenistä.
Monilla migreeni-ihmisillä on visuaalinen aura, jonka avulla he tietävät migreenin olevan tulossa. Visuaalinen aura voi ilmetä epilepsian yhteydessä, joka tulee myös aivojen takarauhasta. Epileptiset visuaaliset aurat kestävät yleensä vain muutaman minuutin, vaikka migreenin visuaaliset aurat voivat kestää jopa tunnin.
Somatosensorisia oireita, kuten tunnottomuutta, kihelmöintiä, kipua ja tunne, että yksi tai useampi raajoistasi on "unessa", voi esiintyä myös epilepsiassa ja migreenissä. Kuten visuaaliset aurat, ne leviävät hitaasti ja voivat kestää jopa tunnin migreenissä, kun taas ne tulevat nopeasti ja kestävät vain muutaman minuutin epilepsian kanssa.
Tajunnan menettäminen ja motorinen aktiivisuus, kuten lihasten jäykistyminen tai nykiminen, on hyvin epätavallista migreenissä, joten nämä oireet ovat paljon todennäköisemmin epilepsia. Hämmennys tai uneliaisuus, joka kestää jonkin aikaa jakson jälkeen, on yleisempää epilepsiassa, mutta sitä voi esiintyä myös tietyntyyppisissä migreenissä.
Paniikkikohtaukset
Jos olet taipuvainen paniikkikohtauksiin, sinulla on todennäköisesti taustalla oleva ahdistuneisuushäiriö. Paniikkikohtauksen oireita ovat hikoilu, lisääntynyt syke, lähestyvän tuomion tunne, rintakipu, pyörrytys ja hengenahdistus.Panikkakohtaus voi myös aiheuttaa vapinaa ja vapinaa. Harvoin hyperventilaatio, joka usein liittyy hyökkäykseen, voi johtaa hetkeksi tajunnan menetykseen. Kaikki nämä voidaan erehtyä kohtauksen merkkeiksi.
Paniikkikohtaukset luetaan erityisen todennäköisesti kohtauksiksi, kun et tunne ahdistusta tai stressiä ennen hyökkäyksen tapahtumista. Kohtauksia voidaan sekoittaa myös paniikkikohtauksiin, koska ahdistuneisuushäiriöitä esiintyy yleisesti samanaikaisesti epilepsian kanssa ja kohtauksen jälkeen voi esiintyä pelkoa, erityisesti ajallisen lohkon epilepsiassa.
Yksi tapa erottaa paniikkikohtaus ja kohtaukset on, että paniikkikohtaus voi kestää minuuteista tunteihin, kun taas kohtaukset tapahtuvat äkillisesti ja kestävät yleensä alle kaksi minuuttia.
Motoriset automaatiot, kuten huulten pilkkominen tai vilkkuminen, reagoimattomuus ja uneliaisuus jakson jälkeen, ovat myös epätodennäköisiä paniikkikohtauksessa, mutta yleisiä kohtausten yhteydessä.
Psykogeeniset epilepsiakohtaukset
Vaikka psykogeeniset epilepsiakohtaukset (PNES) näyttävät aivan kuten tavalliset kohtaukset, ei ole epänormaalia sähköistä aivotoimintaa, joka sitoisi heidät epilepsiaan. Näiden kohtausten syy näyttää olevan pikemminkin psykologinen kuin fyysinen, ja ne luokitellaan muuntohäiriöiden alatyypiksi mielialahäiriöiden diagnostisen ja tilastollisen käsikirjan 5. painoksen (DSM-5) somaattisten oireiden ja niihin liittyvien häiriöiden alle. Video EEG -seurantaa käytetään yleensä PNES: n diagnosointiin.
Epilepsiakohtausten ja psykogeenisten epilepsiakohtausten välillä on useita eroja:
Epileptiset kohtauksetYleensä kestää 1-2 minuuttia
Silmät ovat yleensä auki
Motorinen toiminta on spesifistä
Laulaminen on harvinaista
Nopea syke on yleistä
Sininen sävy iholle on yleistä
Kohtauksen jälkeisiä oireita ovat uneliaisuus, sekavuus, päänsärky
Voi olla yli 2 minuuttia
Silmät ovat usein kiinni
Motorinen aktiivisuus on vaihteleva
Laulaminen on yleistä
Nopea syke on harvinaista
Sininen ihonväri on harvinaista
Kohtauksen jälkeiset oireet ovat vähäisiä ja häviävät nopeasti
Narkolepsia katapleksian kanssa
Narkolepsia on unihäiriö, joka aiheuttaa äärimmäisen uneliaisuuden jaksoja, joissa voit nukahtaa muutamasta sekunnista muutamaan minuuttiin koko päivän ajan. Tämä voi tapahtua milloin tahansa, myös kävelet, puhut tai ajaessasi. Se on harvinaista, ja se vaikuttaa arviolta 135 000 - 200 000 ihmiseen Yhdysvalloissa.
Kun sinulla on narkolepsia ja katapleksia, jota kutsutaan tyypin 1 narkolepsiaksi, koet myös äkillisen osittaisen tai täydellisen lihasäänen menetyksen, joka voi johtaa epäselvään puheeseen, vääntyneisiin polviin ja jopa putoamiseen. Tämä voidaan erehtyä atoniseksi kohtaukseksi, joka myös johtaa menetykseen lihasten sävyyn.
Yksi tapa erottaa nämä kaksi on, että katapleksija tapahtuu yleensä sen jälkeen, kun olet kokenut voimakkaan tunteen, kuten naurun, pelon, yllätyksen, vihan, stressin tai jännityksen. Lääkäri voi tehdä unitutkimuksen ja moninkertaisen univiiveen testin (MSLT) narkolepsian diagnosoimiseksi.
Paroksismaaliset liikehäiriöt
On olemassa useita paroksismaalisia liikehäiriöitä, jotka saattavat näyttää epilepsialta tahattomien nykimisten, vääntymisten tai toistuvien liikkeiden vuoksi, joita voi esiintyä eri aikoina.
Näiden häiriöiden syytä ei ymmärretä, mutta ne voivat tapahtua ilman syytä, juosta perheessäsi tai esiintyä, kun sinulla on jokin muu sairaus, kuten multippeliskleroosi (MS), aivohalvaus tai traumaattinen aivovamma. Kohtausten vastaiset lääkkeet voivat olla hyödyllisiä tietyntyyppisille näistä häiriöistä, ja ne diagnosoidaan usein historiasi ja mahdollisesti videovalvotun EEG: n perusteella.
Kuinka epilepsiaa hoidetaan